ESI Triage dan METTS Triage
Tujuan
triage pada emergency department (ED)
adalah memprioritaskan pasien yang datang dengan mengidentifikasi dan menilai
kondisi pasien yang membutuhkan penanganan segera dan tidak memiliki waktu lama
untuk menunggu. Perawat harus bertindak secara cepat dalam melakukan pengkajian
dan membuat laporan secara singkat mengenai kebutuhan pasien akan penanganan
dan berapa lama penanganan dapat ditunda pada pasien lainnya. Menjadi sangat urgent bagi perawat untuk benar-benar
memiliki kompetensi dalam melakukan triage terutama perawat yang berdinas di emergency department (Bolk, Mencl,
Rijswijck, Simons, Vught, 2007).
Saat
melakukan triage dibutuhkan pengkajian secara fokus dan komprehensif mengenai
kondisi pasien. Pengkajian atau triage fokus adalah pengkajian yang menjurus
langsung kepada konsep penyakit dan injury
yang dialami oleh pasien. Pengkajian fokus dapat digunakan untuk menskrining
kondisi pasien dan kebutuhan akan penanganan berdasar konsep ABC management. Sedangakan triage
komprehensif adalah pengkajian pasien secara lengkap terkait history,
pengukuran tanda-tanda vital, riwayat alergi, dan penampilan fisik pasien
(Bolk, Mencl, Rijswijck, Simons, Vught, 2007).
Melihat
tujuan dan fokus dalam pemberian penanganan, di dunia banyak sekali berkembang
penerapan berbagai model triage seperti Australian
Triage Scale (ATS), National Triage
Scale, Menchester Triage Scale, Emergency Severity Index (ESI)
(Farokhnia and Gorransson, 2011). Sehingga, dalam analisa jurnal ini penulis
akan membahas mengenai triage yang selama ini diterapkan di luar negeri dan
akan mencoba melihat kemungkinan aplikasinya di Indonesia .
Di
negara Swedan, mulai menerapkan penggunaan triage dengan 2 model triage baru
yang ditawarkan yaitu METTS (Medical and
Emergency Triage and Treatment System) dan ADPT (Adaptive Process Triage). Kedua model tersebut memiliki komponen
logistic dan tujuan untuk memperbaiki alur keluar masuk pasien dalam ED (Farokhnia and Gorransson, 2011).
METTS
secara umum memberikan skala dalam memprioritaskan pasien yang masuk ke ED dan
planning dalam perawatan kepada pasien. METTS dan ADPT dikembangkan dari
pemikiran beberapa studi menunjukkan bahwa kegiatan triage berfokus pada tiga
hal yaitu skala triage, pengambilan keputusan triage dan triage keperawatan dan
perpective pasien terhadap triage (Farokhnia and Gorransson, 2011).
Jurnal
penelitian yang disampaikan oleh Farokhnia dan Gorransson pada tahun 2011
mengenai “Swedish emergency department triage and interventions for improved
patient flows: a national update” melaporkan mengenai peningkatan penerapan kualitas
triage pada emergency department di
Sweden dari tahun 2009 (73%) ke tahun 2010 (97%). Swedish Council on Health Technology
Assesment mencoba mengirimkan kuesioner kepada manajer emergency department di seluruh rumah sakit di Swedan (74 rumah
sakit). Kuesioner berisi pertanyaan mencakup mengenai aspek dalam penerapan
intervensi triage yang digunakan selama ini dan perencanaan untuk tindakan kepada
pasien yang akan diterapkan oleh perawat (Farokhnia and Gorransson, 2011).
Emergency
department di Swedan sebagian besar telah menggunakan sakala triage dalam
penerapan sehari-harinya. Terutama pada tahun 2009 dan baru 18 emergency
department yang mulai menerapkan METTS dan terdapat peningkatan menjadi 48
emergency department yang mulai menerapkan METTS di negara Swedan. Terdapat beberapa planning
yang dapat diberikan perawat kepada pasien sebagai treatment yang menjadi kunci
dalam triage METTS seperti pemeriksaan lab, x-ray, CT-scan dan konsultasi yang
dapat dirujuk terkait kondisi pasien (Farokhnia and Gorransson, 2011).
Berdasarkan
hasil penelitian ini, METTS sangat umum untuk dapat diaplikasikan dengan
kondisi geograpik yang berbeda. Perkembangan ini sangat mendukung pemberian
pelayanan kepada pasien karena parktisi klinik di Swedan pada akhirnya memiliki
persamaan persepsi dalam penanganan pasien. Bagaimanapun dalam METTS patient safety merupakan kunci utama
dalam penanganannya. Penerapan METTS yang memfokuskan pada skala triage dan
penerapan evidence based dalam
pemberian intervensi kepada pasien diharapkan dalam prosesnya dapat menurunkan
waktu tunggu pasien dan length of stay
pasien di ruang emergency (Farokhnia
and Gorransson, 2011).
METTS
hampir memiliki kesamaan dengan ESI triage yang dilakukan di Eropa. Jurnal yang
berjudul “ Validation of the Emergency Severity Index (ESI) in Self Referred
patients in a European Emergency Department” ditulis oleh Jolande Francis, Bas,
Maarten dan Arie pada tahun 2007
memberikan gambaran mengenai uji kevalidan algoritma ESI pada pasien yang
datang ke emergency department rumah
sakit pendidikan dan non pendidikan di Eropa. Dalam pelaksanaan studi ini,
peneliti melakukan penelitian kepada 42000 pasien dari beberapa rumah sakit.
Sebelum
diterapkannya algoritma ESI triage, tidak ada triage secara formal yang
digunakan dalam ED tersebut dan biasanya pasien akan mendapatkan waktu tinggal
yang lama hingga dipindahkan. Sehingga pada penerapan pertama kali ESI triage
ini, pada hari pertama perawat dan dokter diajarkan mengenai penerapan ESI
triage di ED. Penerapan dilihat hingga hari ke 5 dan data kemudian diambil pertama
kali dan dilanjutkan hingga hari ke 39 (Bolk, Mencl, Rijswijck, Simons, Vught,
2007).
Kesimpulan
yang dapat dilihat dari penelitian ini, kategori triage ESI yang digunakan
telah reliable untuk memprediksi keparahan kondisi pasien. Dimana data yang
diperoleh dapat digunakan sebagai sumber
pengambilan keputusan apakah pasien dapat dipulangkan setelah kondisi stabil,
diputuskan untuk masuk rumah sakit dan mendapatkan perawatan observasi di emergency department atau untuk dipindahkan ke ruang perawatan.
Penerapan ESI ini awalnya dikembangkan di US emergency department dimana angka hospitalisasi dapat diprediksi
dengan jelas melalui ESI triage. Penerapan ESI triage juga dapat melihat
pemeriksaan diagnostic yang kemungkinan dibutuhkan oleh pasien. (Bolk, Mencl,
Rijswijck, Simons, Vught, 2007).
ESI merupakan
konsep baru triage yang menggunakan lima skala dalam pengklasifikasian pasien
di emergency department. ESI terus dikembangkan dalam beberapa versi dan
penggunaan terakhir adalah ESI versi 4 yang telah disertai dengan algoritma. Dalam
mengaplikasikannya, saat perawat bertemu dengan pasien pertama kali, harus
dapat segera melakukan penilaian kondisi pasien dan memberikan keputusan akhir
perawatan/observasi, pemulangan atau pemindahan ke ruang perawatan (Bolk,
Mencl, Rijswijck, Simons, Vught, 2007).
ESI
memiliki kesamaan dengan Australian Triage, Canadian Triage dan United Kingdom
scale yang sama-sama menggunakan lima (5) skala dalam memprioritaskan pasien
yang datang ke emeregency department.
Namun, ESI berbeda dengan beberapa triage yang telah ada sebelumnya. Dalam
aplikasinya, Australian Triage, Canadian Triage dan United Kingdom scale
memiliki tujuan dalam triagenya untuk membedakan seberapa lama pasien dapat
menunggu untuk mendapatkan perawatan di emergency department sebagai evaluasi
keberhasilan. Sedangkan ESI tidak menggunakan ekspektasi interval waktu untuk
mengevaluasi perawatan (Gilboy, Tanabe, Travers, Rosenau, 2011).
Tabel 1: ESI Triage dan ATS Triage
ESI Triage
|
Level
|
Respon Time perawat
|
1 = Unstable
|
0
(Immediate)
|
2 =
Threatned
|
Minutes
|
3 =
Stable
|
≤
60
|
4 =
Stable
|
Could
be delayd
|
5 =
Stable
|
Could
be delayd
|
Keuntungan
penggunaan ESI adalah mengidentifikasi dengan cepat pasien yang membutuhkan
perawatan segera dengan fokus memberikan respon cepat setelah penentuan level
dari pengkajian. ESI triage merupakan pemilahan secara cepat dengan membagi ke
dalam lima kelompok dengan karakteristik klinik yang berbeda pada sumber
kebutuhan paien dan kebutuhan operasional atau penatalaksanaanya (Bolk, Mencl,
Rijswijck, Simons, Vught, 2007). Dalam aplikasi algoritma, terdapat empat kunci
utama pada ESI triage, yaitu:
- Apakah pasien memerlukan intervensi penyelamatan
kehidupan dengan segera?
- Apakah pasien ini dapat menunggu?
- Berapa banyak sumber data yang akan pasien butuhkan?
- Bagaimana kondisi vital sign pasien?
Berdasar
pada pertanyaan tersebut, kemudian pasien akan dirujuk berdasarkan level ESI
triage yang telah ada dari level 1-5. Setelah tertuju pada masing-masing level,
pasien akan segera dirujuk oleh perawat untuk mendapatkan intervensi sesuai
dengan level yang telah ditentukan. Melihat hal ini, kompetensi perawat dalam
menilai kondisi pasien saat pertama kali bertemu adalah hal yang sangat pokok
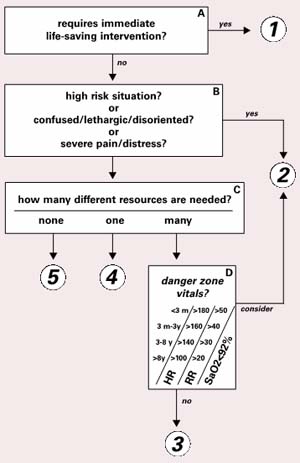
untuk dapat dimilki. Dibawah ini terdapat algoritma penentuan level triage ESI.
Dalam
algoritma tersebut, hanya digambarkan pemberian level pada kondisi pasien. Pada
panduan ESI triage secara detail, dijabarkan mengenai rujukan yang digunakan
untuk menentukan menentukan pelvelan seperti pada poin A dapat dijelaskan bahwa
ketika pasien telah ditentukan masuk dalam level 1 dimana membutuhkan
resusitasi atau penyelamatan nyawa segera, maka ada beberapa intervensi yang
telah direkomendasikan untuk dapat dilakukan baik tindakan invasive maupun
tindakan non invasive. Tindakan tersebut dimulai dari pengontrolan airway/breathing (intubasi, ventilasi,
nasal kanul), electrical therapy (defibrillation,
kardioversi, external pacing, monitor jantung), procedure (open thoracotomy, akses intraoseus), hemodinamik (kontrol
perdarahan, IV akses), pengobatan ( Dopamine, Atropine, ASA IV nitrogliserin,
heparin). Dalam kondisi level 1, perawat dapat melakukan pengkajian kepada
pasien terkait kondisi selama diberikan perawatan dengan AVPU (alert, verbal,
pain dan unresponsive) (Gilboy, Tanabe, Travers, Rosenau, 2011).
Contoh
berikutnya pada poin B sebelum menentukan level pasien, perawat harus memahami
kondisi atau situasi yang memungkinkan pada penyakit-penyakit tertentu memiliki
risiko tinggi untuk mengalami lethargic/disorientasi, dll. Sehingga dapat
ditentukan jika pasien memiliki faktor risiko tersebut, maka pasien dapat
digolongkan dalam level 2. Jika tidak, masuk dalam level 3, 4, atau 5 (Gilboy,
Tanabe, Travers, Rosenau, 2011).
Langkah
kerja aplikasi ESI selama di emergency
department telah dipandu menggunakan algoritma yang kemudian dirujuk kepada
intervensi yang harus dilakukan. Intervensi yang diberikan kepada pasien pada
masing-masing level telah dirujuk oleh ESI triage. Sehingga dinilai cukup
efektif untuk meningkatkan respon kepada pasien saat masuk ke UGD (Gilboy,
Tanabe, Travers, Rosenau, 2011).
Melihat
konsep triage ESI dan METTS yang telah dijabarkan, penerapan triage ESI dan
METTS di Indonesia memungkinkan untuk dilakukan hanya jika kompetensi perawat,
dokter, peralatan, obat-obatan yang tersedia di emergency department rumah sakit kita telah memenuhi standar.
Namun, sebagi permulaan tidak menutup kemungkinan ESI triage untuk dapat
diterapkan di rumah sakit pusat atau provinsi yang peralatannya untuk mendukung
penanganan pasien segera telah cukup lengkap dibandingkan rumah sakit daerah.
Konsep
triage ESI sesungguhnya sangat aplikatif untuk diterapkan karena penilaian yang
dilakukan tidak terlalu memakan waktu lama. Selain itu, kemudahan rujukan
intervensi sesuai dengan level klasifikasi ESI telah dipaparkan pada panduan
penggunaan ESI triage.
Daftar Pustaka:
Bolk, J. E.,
Mencl, F., Rijswijck, B. T. F. V., Simons, M. P., Vught, A. B. V. (2007). Validation
of the emergency severity index (ESI) in self referred patients in a European
emergency department. Emerg Med J. 24: 170-174
Farokhnia, N.n
and Gorransson, K. E. (2011). Swedish emergency department triage and
interventions for improved patient flows: a national update. Scandinavian Journal of Trauma, Resucitation
and Emergency Medicine. 19: 72.
Gilboy, N.,
Tanabe, P., Travers, D., Rosenau, A. M. (2011). Emergency Severity Index (ESI); A Triage Tool for Emetgency Department
Care Version 4. AHRQ Publication. www.ahrq.gov.